Petition richtet sich an:
Deutscher Bundestag Petitionsausschuss
Im Abrechnungssystem 2016 zwischen Krankenversicherungen und Plastischer Chirurgie gibt es eine groteske Veränderung zum Schaden einer sowieso schon unverhältnismässig stark diskriminierten Patientengruppe.
Aktuell halten sich Krankenkassen, wie die Barmer, AOK und Knappschaft, an neue und nicht mehr an die seit 15 Jahren gültigen Abrechnungsziffern.
Ich appelliere im Namen aller Unterzeichner/innen an den gesunden Menschenverstand, an Chancengleichheit und Gerechtigkeit und fordere die Rücknahme dieser veränderten Abrechnungspraxis. Es ist inakzeptabel, dass nur noch Selbstzahlern diese medizinisch notwendigen Versorgungsleistungen ermöglicht werden sollen.
Es geht um Menschen, wie mich, die extrem fett waren (adipös) – denen es gelungen ist, ihr Gewicht extrem zu verringern – wie von ihnen selbst gewünscht – von der Gesellschaft, Ärzten und Krankenkassen vehement gefordert.
Adipositas und morbide Adipositas (krankhafte Fettleibigkeit, Störung des Energiehaushaltes, bei dem es zu einer übermässigen Fettspeicherung kommt) stellen nach der Weltgesundheitsorganisation (WHO) eine chronische, multifaktorielle, behandlungsbedürftige Erkrankung dar, bei der konservative Behandlungsmethoden (Diäten, Sport u.ä.) erfolglos sind. Es handelt sich folglich nicht um Disziplinlosigkeit, wie es den Erkrankten oftmals unterstellt wird.
Hat die Krankenkasse nach aufwendigen Einzelfallprüfungen die Kosten für einen adipositaschirurgischen Eingriff übernommen, Schlauchmagen, Magen-Darm-Bypass u.ä., sind nach Gewichtsreduktion – also dem Sinn und Zweck dieser chirurgischen Eingriffe – plastische Wiederherstellungen unumgänglich, medizinisch notwendig, die unmittelbare Konsequenz daraus.
Der Begriff Wiederherstellungschirurgie umfasst operative Massnahmen zur Wiederherstellung und funktionellen Rekonstruktion der Körperform/Körperfunktion und Korrekturen zur Verbesserung oder Beseitigung von Entstellungen. Der kosmetische Aspekt ist Nebeneffekt – nicht ursächlich.
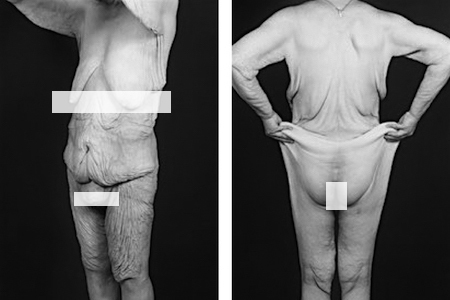
Die Eingriffe sind medizinisch indiziert und grenzen sich damit klar von der ästhetischen Chirurgie ab. In den meisten Fällen beträgt die Gewichtsreduktion 50-100 kg, in seltenen Fällen auch mehr als 200 kg.
Es resultieren massive Hautüberschüsse im gesamten Körperstammbereich sowie der Extremitäten.
Diese Wiederherstellungsverfahren sind absolut gängig und werden routinemässig eingesetzt. Die Wiederherstellung der Körpersilhouette ist nach einer massiver Gewichtsreduktion quasi der „Endpunkt“ und somit das eigentliche Behandlungsziel.
Konservative Behandlungsmethoden sind nur für kurze Zeit erfolgreich. Wichtige Rehabilitationsmassnahmen, wie gezielter Kraftaufbau und Ausdauersport, sind nicht möglich.
Die Gesundheitsstörungen können alternativlos chirurgisch geheilt werden, so dass im Laufe der Zeit keine Verschlimmerung mehr eintreten kann und die Beschwerden erheblich gelindert, wenn nicht sogar komplett behoben werden können.
Bei Brustkrebs, wenn die Brust nicht erhalten werden kann, ist im Vergleich ein Wiederaufbau selbstverständlicher, integraler Bestandteil im Therapiekonzept der Krankenkassen, sogar gänzlich ohne medizinische Notwendigkeit.
Im Gegensatz zu Deutschland werden in Österreich grundsätzlich die Kosten der Wiederherstellungsoperationen nach einem adipositaschirurgischen Eingriff von den Krankenkassen übernommen.
Selbst wenn die betroffenen Patienten, Mitglieder der gesetzlichen Krankenkassen, es erreicht haben, die entsprechenden individuellen Kostenzusagen zu erhalten, u.U. in jahrelangen, demütigenden Verfahren erstritten haben, mit ohnehin schon immensen Hürden, treffen sie nun im Glauben dieses Ziel erreicht zu haben, auf die vollkommen absurde Situation, dass die Ausführung von Krankenhäusern verweigert wird, da die tatsächlichen Kosten nicht mehr abdeckt sind. So wird die vermeintlich wertvolle Zusage ihrer Krankenversicherungen komplett wertlos.
Und das nicht, weil die Krankenhausverwaltungen die Operationspreise beliebig erhöht hätten, sondern weil einige Krankenkassen für die gleichen Operationen weniger als die Hälfte von dem erstatten als bisher. Folglich werden die Patienten von Krankenhäusern abgewiesen.
Es drängt sich der Gedanke auf, dass Krankenkassen ein neues „Schlupfloch“ gefunden haben, um Wiederherstellungsoperationen z.T. unmöglich zu machen, die medizinische Behandlungsnotwendigkeit und letztendliche die eigene Zusage in ihrer Umsetzbarkeit ausser Acht lassend. Auch wenn die Kostenkontrolle der Krankenkassen dem Grunde nach sicherlich in Aller Interesse ist.
Davon abgesehen entstehen der Gesellschaft immense, sinnlose Kosten, u.a. durch den enormen Arbeitsaufwand der Krankenkassenverwaltungen, die Gutachter- und Gerichtskosten – Geld, das woanders dringend benötigt wird und nicht zuletzt durch die so behinderte berufliche und soziale Reintegration der betroffenen Patientengruppe.
Im Grunde sind wir alle betroffen.
Begründung
Bei diesen Straffungsoperationen handelt es sich um mehrstündige, komplikationsträchtige Verfahren, so dass der neue Abrechnungsmodus für die Krankenhäuser absolut nicht mehr kostendeckend ist.
Der Vorwurf eines Abrechnungsbetrugs gegenüber Plastischen Chirurgen ist unzumutbar.
In den letzten 15 Jahren wurden die Operationen mit der Hauptdiagnose E65, gleichbedeutend mit Fettschürze, lokalisierte Fettpolster, Bauchfettschürze, lokalisierte Adipositas abgerechnet, wirtschaftlich für Abteilungen, die mit überschaubaren Komplikationen arbeiten.
Im Dezember 2015 führte die WHO weltweit die neue Diagnose L98.6 ein, gleichbedeutend mit Haut nach massiver Gewichtsreduktion.
Das Problem ist nun, dass bei Abrechnung unter dieser neuen Diagnose eine neue DRG resultiert, die J10B, die lediglich einen Erlös von ca. 2500 € erbringt. Diese DRG wird z.B. bei den simplen Narbenkorrekturen abgerechnet. Vergleichbar sind z.B. die mit Abstand simpleren Operationen eines Hauttumors.
In der direkten Gegenüberstellung: Abrechnung Bauchdeckenstraffung (etc) bis 2016 – DRG K07Z – ca 5600 € Abrechnung Bauchdeckenstraffung (etc) ab 2016 – DRG J10B – ca 2500 €
Abrechnung zirkuläres Bodylift bis 2016 – DRG 901D – ca 7200 € Abrechnung zirkuläres Bodylift ab 2016 – DRG J10B – ca 2500 €
Die bekannte Diagnose E65 existiert weiterhin und kann wie gewohnt auch verschlüsselt werden. Jedoch scheinen es immer mehr Krankenkassen zu werden, die diese Situation zu Lasten ihrer Mitglieder missbrauchen.
Diese Rechnung bedeutet unter wirtschaftlichem Aspekt, es könnte z.B. nur 1 Bein operiert werden anstelle von beiden und wäre eine körperentstellende Massnahme, die wiederum zu gravierenden Problemen führt.
Vor der Operation ist die Kostenzusage auf der Basis einer Einzelfallentscheidung einzuholen. Die Antragstellung erfolgt durch den Patienten und die behandelnde Klinik.
Objektive Befunde, wie lokalisierte Adipositas, ausgedehnte Haut-zu-Haut-Kontaktzonen mit Irritationen, vermehrte Schweissbildung, Feuchtzonen, ausgedehnter Juckreiz, Dauerekzeme trotz Pflege, konsekutive Intertriginalekzeme, rezidivierende Intertrigobildung, Pilzdermatosen, Wundheilungsstörungen, schmerzhafte Lymph- und Lipödeme, Falten- und Wulstbildung, Drucksschmerzen, olfaktorische Belästigung (ausgeprägter käsig-pilziger Geruch), Nabeltiefe und/oder funktionelle Behinderungen (z.B. Toilettengang), mechanische Störungen, Einschränkungen des Bewegungsapparates, schädigende Körperhaltung etc. werden erfasst und fotodokumentiert.
Hinzu kommen Stellungnahmen von z.B. Dermatologen, Orthopäden, Gynäkologen, Urologen, Psychologen.
Der verbleibende sogenannte Hautmantelüberschuss ist wie ein am eigenen Körper „angenähter“, schlackernder, viel zu grosser und schwerer (Haut-)Overall, fettentleerte, überdehnte, gerissene Haut. Die Hautlappen „klatschen" hörbar aufeinander und stinken.
Vermeidung von Körperkontakt, depressive Reaktionen, sozialer Rückzug sind die Folge.
Zusätzlich handelt es sich um die einzige Möglichkeit, Fettzellen dauerhaft zu entfernen, die zwar geleert, aber dennoch vorhanden sind. Deren einziges Bestreben ist es, sich wieder zu füllen – ein Langzeit-Risikofaktor für erneute Gewichtszunahme.
Die Hautqualität ist in keinem Fall als gesund zu bezeichnen, demzufolge es sich nicht um Operationen an einem gesunden Organ handelt, sondern einem krankhaft verändertem, welches bei Beschwerden behandelt werden muss.
Die Krankenversicherung stützt sich bei ihrer Entscheidung massgeblich auf die gutachterliche Äusserung des Medizinischen Dienstes (MDK). Von Bedeutung ist dabei auch, inwieweit die Gewichtsreduktion zum Stillstand gekommen ist und ob das angestrebte Gewichtsziel erreicht wurde. In der Regel liegen zwischen dem adipositaschirurgischen und dem ersten wiederherstellungschirurgischen Eingriff 1 bis 2 Jahre.
Der MDK entscheidet oftmals nach Aktenlage, ohne persönliche Begutachtung. Bei den Ärzten des MDK handelt es sich in der Regel nicht um entsprechende Spezialisten.
In sehr vielen Fällen erfolgt zunächst keine Kostenzusage, es bleibt dann die Möglichkeit einen Widerspruch einzulegen, vor dem Sozialgericht zu klagen oder den Antrag im Verlauf erneut zu stellen.
Was dem einen bewilligt wird, muss ein anderer erkämpfen, selbst bei medizinisch vergleichbaren Befunden. Letzten Endes geht es um Kosteneinsparung und „Abschreckung“.
Am Ende dieses jahrelangen quälenden Marathons – Gewichtsreduktion, Kampf um Kostenübernahmen – befindet sich aktuell eine mögliche Sackgasse ohne Krankenhaus, das zu den neuen Kassenkonditionen arbeiten kann. Die vorher schon unsägliche Prozedur wird damit vollständig ad absurdum geführt. Ein Schlag ins Gesicht sämtlicher darin Involvierter.
Ein Versehen – ein Irrtum ?
Wir fordern die Entscheidungsträger im Gesundheitswesen auf, hier keine Sparpolitik an falscher Stelle zu betreiben !